8月17日(金)、当院にて回復期リハビリ病棟主催の「家族介護教室」を開催いたしました。今回は、第1部が薬剤師による「再発を防ぐ薬のお話~脳卒中と骨粗しょう症」というテーマで、それぞれの疾患に処方される薬の役割や特徴、副作用、飲み忘れたときはどうすればよいか、飲み忘れないための工夫などをご紹介いたしました。
第2部は、理学療法士による「在宅介護をもっと楽に!上手な介助方法講座」でした。専門職の観点から、車イスの操作、着替えや階段昇降などには、手順とコツがあり介助する側もされる側も体を痛めない方法を実演をまじえてご紹介いたしました。
次回は9月14日 金曜日を予定しています。乞うご期待!
8月4日(土)、平成30年度、第4回銭函リハビリテーション学校を開催しました。今回の内容は、【からだのメンテナンス】ということで、当院リハビリテーションスタッフが講師をさせて頂きました。
講義は、実技を含めた【肩・腰・足】の3部構成で、少し動かすと柔軟性やバランスが変化するということを実際に体感して頂きました。皆さん体の反応がとても良く、「毎日少しずつやってみる」と前向きな声もたくさん聞かれました。継続が大事です。ぜひ取り組んでみてください!


9月のイベントは【ヨガ】を企画しています。たくさんのご参加をお待ちしています。
※HPリニューアルにつき、過去に投稿した記事を再投稿しております。
【「神経」とは】「神経」の組織の中心は「神経細胞」です。神経細胞は本体に相当する「細胞体」が0.1mm、そこから延びる電線に相当する「神経線維」が1ミリメートル以下~1メートルという大きさです。こういう形をした「神経」やそのネットワークの異常を担当する分野が「神経内科」です。具体的には、認知、運動、感覚、平行機能、自律神経機能などの異常および筋肉の異常を対象とします。
模式的に表現すると、【「神経内科」が担当する3本柱の分野】は、
① 中枢神経(脳・脊髄):コンピュータに相当
② 末梢神経(自律神経を含む):コンピュータから各組織へ連絡する電線に相当
③ 筋肉:コンピュータからの指令により動く末端の組織に相当
ここで、注意しておきたいのは私たちが日常生活の中で、「神経が疲れる」、「神経が休まらない」、「神経をすり減らす」、「神経を使う」などという時の「神経」は、本来の「神経」ではなく、「精神」や「気持」のことを意味し、精神的問題、心理的問題であることをあいまいにするための使われ方をしています。このあいまいさは、「神経」、「精神」、「心理」を扱う近縁の各診療科の区別があいまいになるという現象の原因にもなっています。神経内科は次にあげる近縁他科と症状、およびその捉え方、診察方法、検査方法が異なり、また一部共通する部分をもちますが、その違いを挙げると次のようになります。
① 神経内科(別名、脳神経内科):脳・神経系の疾患を内科的に診察/治療する
② 脳神経外科(別名、脳外科、神経外科):脳・神経系の疾患を外科的に診察/治療する
③ 精神科:精神症状(思考・感情・心の症状)例えば、妄想、幻覚、幻聴、不安、抑うつ、イライラ、不眠、精神症状の身体化を担当
④ 心療内科:心身症(精神的原因による体の器質的症状)を担当
それでは、実際には、どのような症状があれば神経内科受診を考えるのでしょうか。
【神経内科受診を考える症状】
1.意識障害(目を覚まさない、ボーっとしている)
2.認知症・物忘れ
3.行動、行為、言語の異常(精神科疾患との区別が必要)
4.頭痛
5.めまい(回転性と非回転性)
6.聴力低下/耳鳴り(耳鼻科との協力が必要)
7.けいれん (緊急対応が必要な場合もある)
8.視覚の異常 (眼科との協力が必要)
9.力が入りにくい、体の動きが鈍い、筋肉がやせた
10.ふるえる、体がひとりでに動く
11.感覚が鈍い、しびれる
12.歩きにくい 、バランスがとれない
13.排尿障害(泌尿器科と協力が必要)
14.嘔気・嘔吐にも注意(神経救急疾患の可能性あり)
これらをもっと簡単に言うと
1.意識・言葉がおかしい
2.体が不自由(目・口・手・足)
筋肉がやせた、しびれる
3.(各種の)発作を起こすと表せます。
【神経内科の診察の特徴】
・問診が非常に重要。
・全身を調べることにより、広範囲の把握が可能。
・ハンマーに象徴される神経学的診察が時にCT、MRIなどの高価な画像診断や脳波検査よりも貴重な情報(特に病巣の場所について)をもたらすことがある。
【まとめ】
神経内科は神経に関する診療をするのはもちろんであるが、それだけでなく全身を総合的に診察することにより、それぞれの症状が近縁診療科の中のどの科が担当すべきかを判定し、個々の患者さんの適正な診療に結びつけることもできる。
次回、第4回は「脳の中のこびと」です。
※HPリニューアルにつき、過去に投稿した記事を再投稿しております。
(1)認知症の分類
【認知症の種類と大まかな割合】(小阪 憲司 先生による)
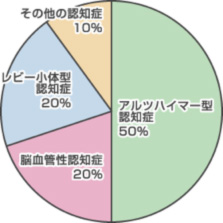
※ その他の認知症: 前頭側頭型認知症、大脳皮質基底核変性症、進行性核上性麻痺、嗜銀顆粒性認知症、正常圧水頭症、クロイツフェルト-ヤコブ病など
a)アルツハイマー型認知症(AD)が半数を占めますが、b)脳血管性認知症(VD)、c)レビ-小体型認知症(DLB)を合わせると3大認知症と呼ばれます。認知症は、認知機能の低下が第1の症状(「中核症状」と呼びます)ですが、合併する諸症状(「周辺症状」と呼びます)が本人や介護者のQOLを大きく阻害することが近年周知されるようになってきました。DLBは最もBPSD(行動・心理症状)を起こしやすい認知症であり、患者さんの苦しみが強く、介護者の苦労も多いとされています。
以下に上記の3つの特徴/鑑別点について示します。
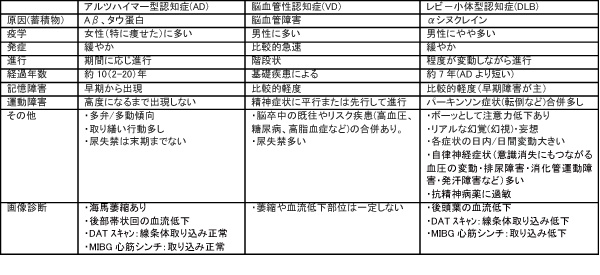
DLBの症状の特徴として、以下の5つが挙げられる。
1)幻視を主体とする幻覚
2)パーキンソン症状(手足が震える・四肢が硬くなる・動作が遅くなる・歩行障害)ADでは発現しないため、これらの症状が発現すればDLBを疑う。
3)認知機能の変動が大きい
4)自律神経症状(血圧の変動・排尿障害・消化管運動障害・発汗障害など)
ADでは発現しない。起立性低血圧による転倒骨折・頭部外傷、食事性低血圧による誤嚥、臥位高血圧による心臓・腎臓への負担や脳出血の危険がある。消化管運動障害としては、便秘のほか、時にイレウスを起こす危険がある。
発汗障害としては、発汗減少や発汗過多が起こり、うつ熱、体温が外気温に左右されやすいなどがある。
5)レム睡眠行動異常症
DLBでは病早期からみられるのに対し、ADではまれである。
a) アルツハイマー型認知症
以下使わず。
年齢と出現率
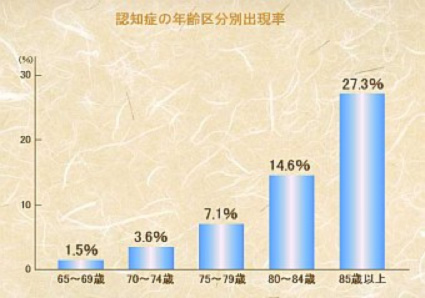
それでは、認知症という状態は65歳以上の高齢者のうち、どれくらいの人におこってくるか、という事です。この統計を平均すると、だいたい65歳以上の高齢者の7,8%、ごく軽い人を入れると10%くらいで、1割に満たない人が認知症になります。ですから、90%の人は認知症になりませんので、それほど恐れることはないんです。
しかしながら、グラフのように、年を取ると、認知症になる人がだんだん増えてまいります。85歳以上になると、4人に1人が認知症になると言われていますから、これは大変なことです。しかも、最近の日本では、75歳以上の後期高齢者が増えてきています。後期高齢者が増えますと、当然認知症の率も増えるということです。非常にポピュラーな病気であるということになります。
したがって、早期発見・早期治療、また、予防といったことが、たいへん大切になってくる訳です。
グラフは、「老人保健福祉計画策定に当たっての認知症老人の把握方法等について」(平成4年2月老計第29号、老健14号)による。
次回、第3回は「神経内科とは」です。
6月9日(土)、第2回銭函リハビリテーション学校を開催しました。
今回の内容は、当院薬剤師による「お薬の話」と、グループワークを行いました。薬については、服用の仕方、副作用、飲み合わせの注意点などをお伝えしました。〈食間に飲む薬ってどのタイミングが正しい?〉〈なぜ水で飲まなくてはいけないの?〉など、みなさんの日頃の疑問が、少しスッキリされたのではないでしょうか。
グループワークでは、先週みなさんにお配りした万歩計(歩数)の記録用紙をもとに、1ヶ月の運動量や内容、歩数についてグループごとに確認し合い、特に歩数の多かった方々には、皆さんの前で歩数を発表して頂きました。5月の第一位は、1ヶ月合計約23万歩!!会場が歓声に沸きました!!
今年度は、運動習慣をつけて頂きたい思いで、万歩計をお配りしています。目標値は介護予防の視点でも推奨されている、一日約6000~7000歩と設定しています。一日目標値まで歩くことができると、今年度最終月となる2月までの10カ月間で、銭函から東京まで到達する計算となります!みなさんの中には、たくさん歩けないという方ももちろんいらっしゃいますが、ご自身なりのゴール地を決めて、一緒に頑張っていけたらと思います。
毎月みなさんの歩数と到達度をチェックさせて頂きます。2月までにゴールを目指して、一緒に頑張っていきましょう!!
6月8日(金)当院にて、回復期リハビリテーション病棟主催の家族介護教室を開催いたしました。患者さんやご家族の皆様が安心して、入院・在宅生活を送れるよう毎月第2金曜日に開催しています。今回のテーマは、「知っておきたい!脳卒中の話」でした。4月に着任されたリハビリテーション科の安藤医師が、脳卒中の原因と治療、リハビリテーションの役割、再発予防のためにできることなどについて、わかりやすく解説してくださいました。どなたでも無料でご参加いただけます。次回のテーマは追ってご連絡いたします。乞うご期待!

5月12日(土)、平成30年度、第1回銭函リハビリテーション学校を開催しました。
今年で3年目となりますが、参加者数は過去最高の41名をお迎えし、とても賑やかな幕開けとなりました。
今年度初回は、今年4月から新しく当院の整形外科医となった大塩至医師の相談会と、体力テストを実施しました。大塩医師からは、皆さんから挙がっていた、元気に暮らすためにはどうすれば良いか、骨粗しょう症にならないためにするべきことは何か、という質問に対し、運動機能を維持していくためのコツや、普段の生活に取り入れられることなどのお話しがありました。恒例の体力テストでは、筋力やバランス、体の柔軟性を測定し、皆さん自身に体の状態を自覚して頂く機会としました。
今年度も当院の多職種が関わり、皆さんの健康維持に向け少しでもお手伝いできるよう、様々な内容を企画していきます。同じ地域で暮らす仲間として、毎月元気にお会いできることを楽しみにしています。
※HPリニューアルにつき、過去に投稿した記事を再投稿しております。
(1)「2025年問題」
人口の高齢化に伴って認知症が年々増加しつつあることはしばしば議論されていますが、政府は、団塊の世代が全て75歳に達する2025年をターゲットとして高齢化対策をすすめようとしています。この状況の中、本年(2015年1月27日)認知症に対する国家戦略が決定されました。人口の高齢化を論じる際「2025年問題」なる用語がしばしば登場しますが、その要点を対象人数で見ると次のようになります。
①認知症高齢者は2012年時点で462万人:高齢者(65歳以上)の7人に1人
ほかに、軽度認知障害(MCIと略する)が400万人(合わせると1,062万人)。
②政府予想では2025年時点には、認知症高齢者が多くて730万人(高齢者の5人に1人)
これにMCIの予測584万人を加えると高齢者3人に1人に相当。
(2)「新オレンジプラン」
この国家戦略は、厚労省が2013年から進めている5か年計画「オレンジプラン」の目標引き上げが中心で、「新オレンジプラン」と呼ばれます。その基本的考え方は、「認知症の人の意思が尊重され、できる限り住み慣れた地域のよい環境で自分らしく暮らし続けることができる社会の実現を目指す」で、具体的には7本の柱からなっています。
①認知症への理解を深めるための普及・啓発の推進
②認知症の容態に応じた適時・適切な医療・介護等の提供
③若年性認知症施策の強化
④認知症の人の介護者への支援
⑤認知症の人を含む高齢者にやさしい地域づくりの推進
⑥認知症の予防法、診断法、治療法、リハビリテーションモデル、介護モデル等
の研究開発及びその成果の普及の推進
⑦認知症の人とその家族の視点の重視
(3)認知症サポーター
新オレンジプランでは、認知症に対する正しい知識と理解をもって認知症当人・家族を支援する「認知症サポーター」(目印として手首にオレンジリングを着ける;2014年末に580万人を超えた)の目標人数が600万人から800万人に引き上げられました。
次回、第2回では認知症の分類とその割合についてお伝えします。











 医療法人ひまわり会 札樽病院
医療法人ひまわり会 札樽病院