回復期リハビリテーション2020年度
回復期リハビリテーション病棟とは
「回復期リハビリテーション病棟」とは、脳卒中や大腿骨頸部骨折等の発症後、最も回復が見込まれる時期に、集中的にリハビリをしてご自宅への退院を目指す病棟です。
脳卒中になってしまったら、何をすればよいか・・・
「良いリハビリをたくさん行うこと」そして「再発を予防すること」
脳卒中による麻痺などの症状は、発症から6カ月間が最も回復するといわれています。
この期間に、生活や仕事に必要な心身機能の回復に取り組み、移動や生活動作の獲得や、嚥下・言語能力の改善を目指します。一人ひとりの退院後の生活を共に考え、機能回復だけでなく、〝生活の質〟に満足できることも目標に掲げます。
主な対象疾患
医療法により、回復期リハビリテーション病棟に入院できる疾患や期間が定められています(表)。
当院では、7つの診療科と7つの専門外来があり、合併症の治療もしながらリハビリに集中できる体制を整えています。
当院では、人工透析を受けられている患者さんも受け入れております。
| 1脳血管疾患、脊髄損傷、頭部外傷等 | 入棟期間:入棟日から150日以内 高次脳機能障害等は180日以内 |
| 2大腿骨、骨盤、脊椎、多発骨折等 | 入棟期間:入棟日から90日以内 |
| 3大腿骨、脊椎等の神経・筋・靭帯損傷 | 入棟期間:入棟日から60日以内 |
| 4外科手術又は肺炎等による廃用症候群 | 入棟期間:入棟日から90日以内 |
| 5股関節又は股関節置換術後 | 入棟期間:入棟日から90日以内 |
当院の特徴
「入院から退院まで」の手厚い支援体制
質・量ともに充実したリハビリ
1年365日、患者さん1人あたり1日3時間までリハビリを受けられる体制があります。リハビリ室には、多くの患者さんと療法士があふれ、活気に満ちています。
看護・介護の手厚さとリハビリ効果の指標である施設基準、「回復期リハビリテーション病棟入院料Ⅰ」を取得しています。以下の条件をクリアしています。
- 体制強化加算
- 専従の医師・療法士・社会福祉士を配置
専従医師
脳神経外科・リハビリテーション科 佐藤 正治 医師
「大学卒業以来、専ら脳神経外科医として、脳梗塞、脳卒中、クモ膜下出血、脳腫瘍、頭部外傷、脊髄疾患などに取り組んできました。今までの経験を活かし、地域の脳血管障害を主とする脳疾患の診断、治療、予防にお役に立ちたいと思っております。」
担当医師
神経内科・リハビリテーション科 須藤 和昌 医師
日本リハビリテーション医学会専門医・指導責任者、日本神経学会専門医・指導医
「神経が関与する様々な現象に取り組んできました。今までの経験を生かして、これからも地域の皆さまの健康度がさらに向上するよう精進して参ります。」
整形外科 大塩 至 医師
日本整形外科学会認定専門医
「整形外科、リハビリテーション科を担当しています。骨、関節、筋肉など運動器を主に、皆様がより健康で自立した生活が送れるようにご協力させていただきます。」

リハビリテーション科 安藤 志穂里 医師
神経内科専門医、リハビリテーション学会認定医
「リハビリテーションには、身体と心を元気にする無限大の可能性があります。私たちは、チームでリハビリテーション医療に取り組みます!」
脳神経外科 村井 宏 医師
日本脳神経外科学会専門医・指導医
「脳血管障害・脳腫瘍・頭部外傷・脊髄疾患などの診療、リハビリテーションを担当いたします。できることは何でもいたします。できないことは一緒に方策を探しましょう!」

- 重症患者の受け入れと改善率
- 日常生活機能評価および看護必要度で重症と判定された方3割以上が、退院時一定数以上改善
- 休日リハビリテーション提供体制
- 週7日間リハビリが提供できる体制
- 在宅復帰率
- 退院者の7割以上が保健医療機関以外へ退院している
- アウトカム評価
- 機能的自立度評価(FIM: Functional Independence Measure)という、日常生活動作の介助量を評価する指標があります。これによるリハビリ効果の判定が義務付けられており、算出される「実績指数」の基準を持続してクリアすることで、リハビリの質が評価されます。当院の2020年6月現在の実績指数は43.1で、基準である「実績指数40」をクリアしています。
手厚いチーム体制
どの職種も担当制です。担当者は責任をもって退院まで支援いたします。
リハビリでできるようになったことは、看護師や介護士にも引き継いで病棟生活でも実践し、確実に身につけていきます。また、病棟では、療法士だけでなく看護師や介護士もADL練習にかかわっています。
回復期の治療チームは、専従の医師1名、専任の医師3名、リハビリ専門医1名、療法士45名、病棟スタッフ35名、医療相談員3名、管理栄養士1名です。
回復期リハビリ病棟は、多職種がチームを組んで、患者さんの最大限の回復を目指す病棟です。そのチームリーダーとして、当院には、回復期リハビリテーション協議会の認定試験に合格した「回復期セラピストマネージャー」がいます。
専門的な質の高い治療とケアと提供できるよう、病棟師長とともに全職種をまとめています。

多職種の関わり
合併症や転倒によるケガなどでリハビリが中断しないように、各職種が、予防策をとっています。
栄養管理
定期的に栄養状態を確認し、低栄養の改善・予防を図ります。退院に向けて、生活習慣病の改善・予防の指導も致します。
転倒予防
転倒リスクアセスメントを作成し、ベッド周囲の環境・介助方法を変化する身体機能に合わせて随時設定しています。
尿路感染予防・排便管理
排尿障害で膀胱留置カテーテルをしている方には、衛生に十分留意し、早期抜去を目指します。
下痢や便秘などが起きやすいため、排便コントロールが必要です。排便のリズムが整うよう食事や水分量のチェック、服薬の調整を行います。
毎日のすべてがリハビリ
必要に応じて、朝7時半からのリハビリ「モーニングケア」をしています。着替えや洗面、食事やトイレでの排泄などの生活行為を、実際の場面で練習し、しっかり身につけます。生活の中で実践的に練習することで課題が明確になり、退院後の生活に向けて具体的な取り組みができます。
日中しっかりとリハビリをして効果をあげるためには、夜、充分な睡眠がとれる、安定した生活リズムが必要です。朝は、服に着替え夜まで過ごします。重度の方でも、できるだけ普通の生活環境で過ごすことで、生活リズムが整っていきます。
リハビリでできるようになったことは、病棟の看護師・介護士と共有し、生活の中でも実践できるような関わりをしていきます。
何でも手伝うのではなく、自立を目指してサポートします。

入院から退院までの流れ
入院日は、各検査を行います。病棟スタッフと担当医療相談員から、ご本人・ご家族へ病棟生活や説明をしています。また、患者さんの病前の生活などについて情報をお尋ねしています。
リハビリはクリニカルパス(進行予定表)に沿って計画的に進めていきます。退院までの具体的な目標達成度の確認は、担当者によるカンファレンス(症例検討会)で行います。
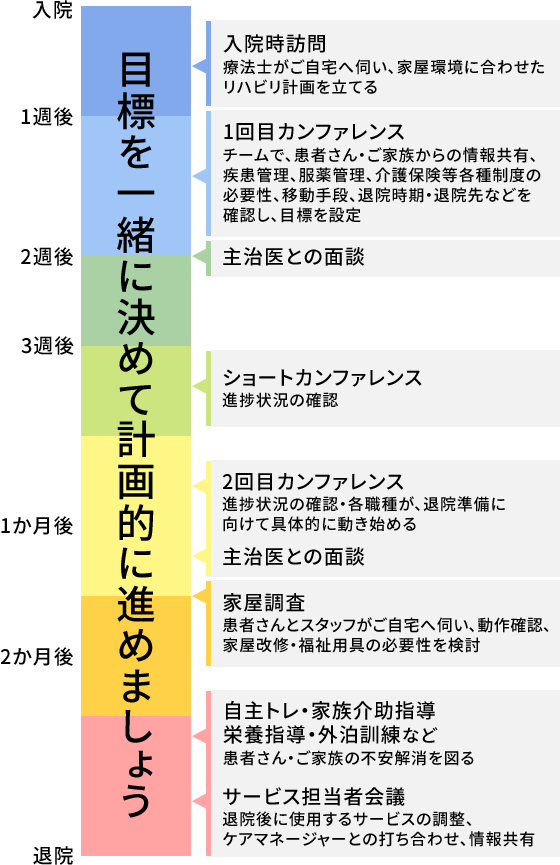
入院時訪問/家屋調査
入院直後、療法士が患者宅を訪問し、生活状況や環境を把握します。自宅を想定したリハビリを早期から開始できるので、効率的なアプローチができます。
カンファレンス
随時行われるチームミーティングや、2週に一度のカンファレンスが特色です。ときには、一人の患者さんに「10人以上もの関係職種」が集まることもあります。「経過は順調か、さらに改善すべきことはないか」など熱い話し合いが行われています。
退院に向けた準備・連携
入院から在宅生活へスムーズに移行するために
退院までの間に、ご家族と一緒に患者さんを迎える準備をしていきます。
月1回開催する「家族介護教室」では、「再発予防」や「排泄ケア」「退院後のリハビリ」など、ご家族の不安解消につながるテーマでお話しています。
さらに、必要に応じて退院前に患者さんと一緒にご自宅へ伺い、安全に過ごせるよう手すりの取り付けや段差解消などの環境調整を提案することもあります。
退院後に介護保険のサービスを利用される場合には、入院中から担当ケアマネージャーと顔合わせや情報提供をしてスムーズな移行を図ります。




 医療法人ひまわり会 札樽病院
医療法人ひまわり会 札樽病院